¿Tienes problemas para leer el contenido de este correo electrónico? Puedes leerlo en tu navegador >>
|
||
 |
||
|
||
Índice
|
||
Tener niveles bajos de CD4 y una carga viral del VIH detectable aumentan el riesgo de sufrir un caso grave de COVID-19 | ||
 El doctor Daniel Nomah (arriba a la izquierda) en la IAS 2021. | ||
|
Estos resultados fueron presentados en la XI Conferencia de la Sociedad Internacional del Sida sobre Ciencia del VIH (IAS 2021). El estudio también reveló que presentar múltiples comorbilidades (como por ejemplo, hipertensión arterial, enfermedad cardiovascular, enfermedad renal crónica o cáncer) aumentaba en gran medida el riesgo de que la persona desarrollara un caso grave de COVID-19, lo que viene a confirmar los hallazgos de otros estudios realizados con personas con el VIH y población general. Varios estudios de gran tamaño han demostrado que las personas con el VIH corren un mayor riesgo de padecer un caso grave de COVID-19 y de fallecer por esta causa, incluyendo un gran estudio de la Organización Mundial de la Salud (OMS) presentado en la IAS 2021. Para investigar el impacto de factores como la carga viral, la inmunosupresión o los problemas de salud subyacentes sobre el riesgo de que las personas con el VIH desarrollen un caso grave de COVID-19, el equipo de investigadores examinó los casos de COVID-19 entre las 13.142 personas que reciben atención del VIH en Cataluña (España). La cohorte es predominantemente masculina (81%), de mediana edad (mediana de 47 años), con carga viral indetectable (81%) y con al menos una enfermedad subyacente. La mediana del recuento de CD4 en estas personas fue de 692 células/mm3. El equipo de investigadores identificó 749 personas (5,7%) diagnosticadas de COVID-19 hasta el 15 de diciembre de 2020. De ellas, 103 fueron hospitalizadas, siete de las cuales tuvieron que ser ingresadas en una unidad de cuidados intensivos. Trece de las personas hospitalizadas murieron de COVID-19. Las personas con el VIH tuvieron más probabilidades de ser diagnosticadas de COVID-19 si eran migrantes, hombres gais o bisexuales, o si presentaban al menos cuatro comorbilidades. Las personas con el VIH de 75 años o más fueron tres veces y media más propensas a desarrollar un caso grave de COVID-19 (hospitalización o muerte), en comparación con las personas de menos edad. La población migrante también presentó un mayor riesgo de padecer resultados graves de COVID-19. El equipo de investigadores descubrió que, aunque el recuento de CD4 no afectaba al riesgo de padecer un caso grave de COVID-19 en personas con carga viral indetectable, en los casos de carga viral detectable, tener un recuento de CD4 inferior a 500 células/mm3 se relacionó con un mayor riesgo de presentar un caso grave de COVID-19. En la presentación de los resultados del análisis, el doctor Daniel Nomah concluyó que los factores de riesgo destacados en el estudio se deberían utilizar para priorizar a las personas con el VIH en la vacunación frente a la COVID-19, siendo las personas con carga viral detectable y recuentos bajos de CD4 (además de las que presenten un elevado número de comorbilidades) las que necesitan la vacunación de forma más notable. | ||
Los fracasos de la PrEP son raros en los programas africanos, aunque se producen algunos a pesar de la buena adherencia | ||
 Avatar_023/Shutterstock.com | ||
|
El estudio halló 229 casos de infección por el VIH entre las aproximadamente 104.000 personas que tomaban la PrEP en Sudáfrica, Kenia, Zimbabue y Esuatini. Aunque cabe la posibilidad de que exista una estimación a la baja de los diagnósticos, esto sugiere que las infecciones por el VIH en personas que toman la PrEP están siendo poco frecuentes. La mayoría de dichas infecciones se produjeron en personas que llevaban más de tres meses tomando la PrEP. Se realizó el genotipo del VIH para comprobar la presencia de resistencias farmacológicas en el caso de 118 personas que proporcionaron muestras adecuadas para ello. Se comprobó que el VIH del 55% de las muestras no presentaba mutaciones de resistencia a los fármacos, el 22% tenía mutaciones a los fármacos de la familia de los no análogos de nucleósido (o ITINN, no utilizados en la PrEP) y el 23% (27 casos) presentaba mutaciones de resistencia a emtricitabina o tenofovir (los fármacos que componen la combinación aprobada como PrEP). El equipo de investigadores no puede asegurar si estas mutaciones surgieron como resultado de que las personas siguieran tomando la PrEP después de haberse infectado o si dichas mutaciones ya estaban presentes en el VIH que adquirieron esas personas. La proporción de personas cuyo VIH presentaba resistencia a los fármacos de la PrEP y a los ITINN fue considerablemente superior a la tasa de resistencias registrada en estudios anteriores de personas recién diagnosticadas del VIH en la región. El hallazgo más sorprendente fue que, a pesar de que las personas que se infectaron de un VIH que no tenía resistencias farmacológicas tendieron también a presentar niveles bajos de tenofovir en sangre (un indicativo de una mala adherencia al régimen preventivo), las personas cuyo VIH sí presentaba resistencias a fármacos parecían tener un buen nivel de adherencia. En el grupo que presentaba resistencia a los fármacos, el 78% tenía niveles de tenofovir compatibles con la toma de cuatro a siete dosis semanales, lo que debería ser suficiente para prevenir la infección por el VIH. Una posible explicación es que las personas podrían haber adquirido el VIH durante un periodo de mala adherencia o en el que se hubiera interrumpido el suministro de fármacos, pero en el momento en que se les hizo la prueba y se les diagnosticó la infección ya volvían a tener una buena adherencia. Al presentar los resultados, la doctora Urvi Parikh afirmó que el estudio evaluará la carga viral en las personas diagnosticadas de VIH, ya que un nivel muy elevado de carga viral suele indicar que la infección se ha producido de forma reciente. | ||
El tratamiento antirretroviral inyectable de acción prolongada es factible, incluso durante la COVID-19 | ||
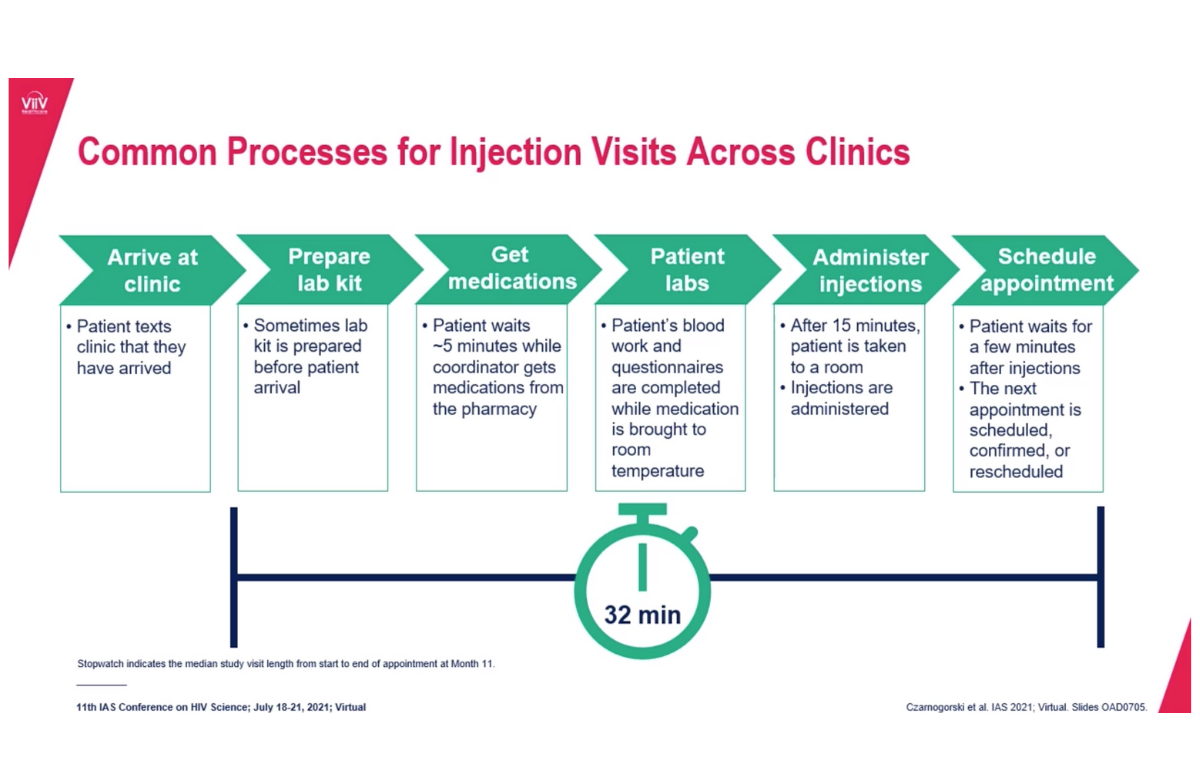 Diapositiva de la presentación de la doctora Maggie Czarnogorski en la IAS 2021. | ||
|
El uso de los antirretrovirales inyectables de acción prolongada cabotegravir (Vocabria) y rilpivirina (Rekambys) –que administraría un profesional sanitario cada mes o cada dos meses– se puede implementar con éxito en las prácticas sanitarias de EE UU, según las conclusiones de un estudio presentado en la IAS 2021. El personal sanitario y las personas con el VIH hallaron pocas barreras para administrar, o recibir, las inyecciones, a pesar de los cambios producidos en los servicios sanitarios debido a la COVID-19. En enero de 2020, la Agencia de la Alimentación y el Medicamento de EE UU (FDA, en sus siglas en inglés) aprobó la combinación (comercializada en ese país como Cabenuva) para su administración mensual. Por su parte, la Agencia Europea del Medicamento (EMA, en sus siglas en inglés) la aprobó en octubre de 2020 para su administración mensual o bimensual. El presente estudio analizó la implementación de dicho régimen inyectable en entornos de práctica clínica de EE UU. Veinticuatro miembros del personal sanitario de ocho clínicas, además de más de 100 pacientes, completaron una serie de encuestas durante los primeros 12 meses de implementación de la combinación. En general, los profesionales sanitarios y los pacientes receptores de la combinación consideraron que el régimen inyectable era aceptable y factible. La percepción de la viabilidad de esta intervención disminuyó ligeramente en el cuarto mes, pero aumentó en el mes 12, a medida que en las clínicas se establecieron procedimientos y se acostumbraron a administrar las inyecciones. Esto fue así incluso a pesar de las interrupciones relacionadas con la COVID-19. Al preguntar por las estrategias que facilitaron el éxito de la implementación, el personal sanitario citó la buena comunicación entre el personal, el trabajo en equipo y el uso de una herramienta web para planificar el tratamiento. El proceso típico de preparación y administración de las inyecciones duraba aproximadamente media hora. La mayor parte de los miembros del personal (70%) dijo que las visitas mensuales proporcionaban otros beneficios a los pacientes, como una mayor conexión con el personal sanitario. Entre las más de 100 personas que recibieron las inyecciones y que fueron encuestadas, más del 90% prefirió esta administración frente a la anterior terapia oral diaria. | ||
Numerosos países africanos mejoraron el acceso al tratamiento del VIH durante la pandemia de COVID-19 | ||
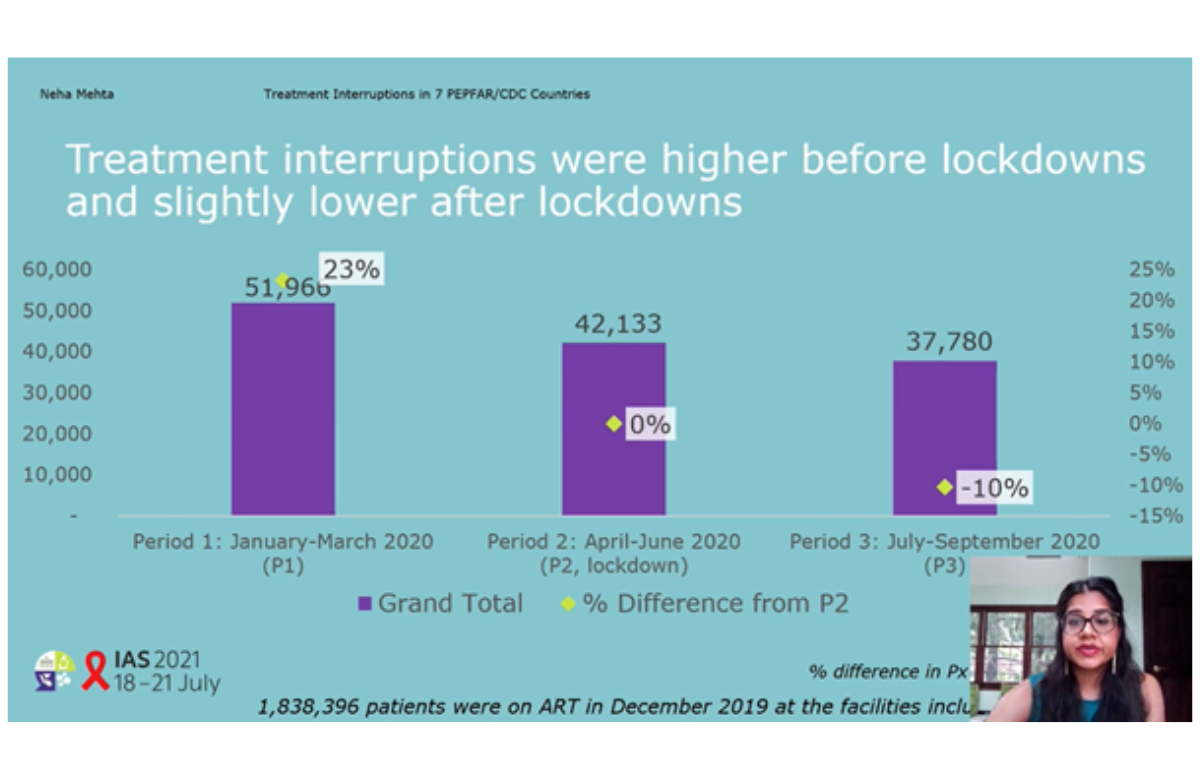 Diapositiva de la presentación de Neha Mehta en la IAS 2021. | ||
|
Los primeros modelos del impacto de la COVID-19 predijeron que las personas con el VIH se encontrarían con problemas para acceder al tratamiento debido a los confinamientos nacionales, la restricción de viajes y la saturación de los sistemas sanitarios. En este estudio, se llevó a cabo una evaluación de los datos de interrupción del tratamiento en seis países africanos: Botsuana, Esuatini, Namibia, Ruanda, Uganda, Zambia y Zimbabue. Se revisaron los datos del programa de tratamiento del VIH, comparando el número de pacientes que experimentaron una interrupción del tratamiento durante los meses en que se produjeron las medidas más restrictivas por la COVID-19 (abril-junio de 2020) con los datos procedentes de los trimestres anteriores al confinamiento (enero-marzo de 2020) y posteriores al mismo (julio-septiembre de 2020). Aproximadamente el 2,8% de los pacientes incluidos en el estudio experimentaron una interrupción del tratamiento antes del confinamiento, el 2,3% durante el confinamiento y el 2,06% después del mismo. En general, un número un 23% superior de pacientes experimentaron interrupciones del tratamiento antirretroviral antes del confinamiento que durante el mismo. Aunque los resultados variaron según el país, el nivel de interrupción del tratamiento tras del confinamiento fue menor que durante el mismo o se mantuvo en un nivel más bajo que antes del confinamiento en todos los países evaluados (excepto en Botsuana). Los servicios que ofrecen tratamiento antirretroviral recurrieron a estrategias como proporcionar reposiciones de la medicación en instalaciones alternativas y dentro de la comunidad, dispensar medicamentos para periodos más largos (por ejemplo, para seis meses en lugar de para tres) y aplicar medidas de distanciamiento social y reducción de riesgo en las clínicas. | ||
Las tasas de supresión de carga viral en Uganda mejoraron al aumentar el número y rapidez de las pruebas de carga viral | ||
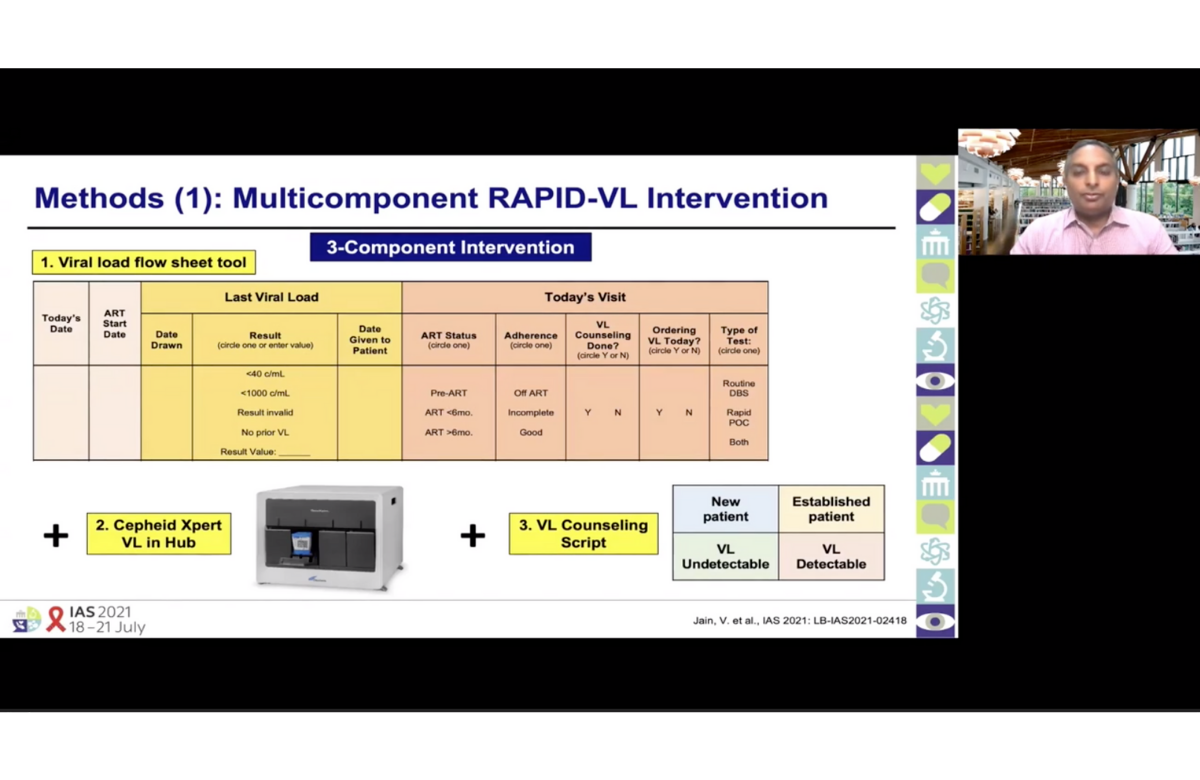 Diapositiva de la presentación del doctor Vivek Jain en la IAS 2021. | ||
|
Aunque las pruebas de carga viral están bien integradas en los programas de tratamiento del VIH de Uganda, su tasa de uso podría mejorarse y, además, el tiempo transcurrido entre la solicitud de la prueba y la entrega del resultado puede ser de hasta dos meses. Veinte clínicas participaron en un ensayo en el que fueron distribuidas de forma aleatoria para seguir aplicando los procedimientos estándar o probar un paquete de intervenciones alternativas. Dichas intervenciones consistieron en: la inclusión de un documento en los expedientes de los pacientes en el que se pedía al personal médico que especificara la última carga viral del paciente y si se había solicitado una prueba; la disponibilidad de resultados rápidos gracias a un dispositivo Cepheid Xpert en un centro local; el uso de unas pautas guionizadas con los pacientes al hablar de la carga viral en diversos escenarios; y la información periódica a las clínicas sobre su desempeño. En el estudio se inscribieron personas procedentes de los cuatro grupos en situación de mayor riesgo de presentar malos resultados en caso de no realizar a tiempo las pruebas de carga viral (mujeres embarazadas y en periodo de lactancia, niños y adolescentes, personas con carga viral detectable y personas que ya habían pasado el plazo de realización de la carga viral rutinaria), así como adultos que no estaban en situación de alto riesgo. Se compararon los resultados del año anterior al estudio con los obtenidos en el periodo de intervención (2018-2020). El tiempo medio de entrega de los resultados de las pruebas de carga viral se redujo en 67 días en las clínicas donde se realizó la intervención, mientras que se mantuvo sin cambios en el grupo de control. La mitad de los resultados se recibieron en menos de un día. La realización de peticiones de pruebas de carga viral conforme a las directrices mejoró significativamente en las clínicas donde se llevó a cabo la intervención. Las tasas de supresión de la carga viral también mejoraron en las clínicas de intervención. Al cabo de un año, el 83% de los participantes en dichas clínicas tenían una carga viral indetectable, en comparación con el 76% en las clínicas del grupo de control. | ||
Análisis científico de Clinical Care Options
Clinical Care Options es el proveedor oficial online de análisis científico de la IAS 2021 mediante cápsulas resumen, diapositivas descargables, webinarios rápidos de expertos y comentarios de ClinicalThought. Los próximos días 22 y 23 de julio de 2021, Clinical Care Options organizará tres webinarios interactivos en directo dirigidos a profesionales sanitarios especializados en el VIH. La profesora Chloe Orkin (Universidad Queen Mary, Londres, Reino Unido), el doctor Daniel R. Kuritzkes (Hospital Brigham and Women's, Boston, EE UU) y el profesor Babafemi Taiwo (Facultad de Medicina Feinberg, Chicago, EE UU) ofrecerán una rápida puesta al día de lo más destacado de la reciente reunión científica de la IAS y responderán a las preguntas del público. | ||
Connect with us |
||
Official conference partners |
||
|
NAM's news coverage of IAS 2021 has been made possible thanks to support from Gilead Sciences Europe Ltd and ViiV Healthcare. |
||
| Traducción: Grupo de Trabajo sobre Tratamientos del VIH | ||
|
aidsmap es una galardonada organización de base comunitaria que trabaja en el Reino Unido. Proporcionamos información fiable y precisa sobre el VIH, proveniente de todo el mundo, a las personas que viven con esta infección y a los profesionales que las tratan, apoyan y cuidan.
Si deseas más detalles, puedes contactar con aidsmap
Tel. +44 (0)20 3727 0123 E-mail info@nam.org.uk Web www.aidsmap.com
NAM Publications
Cally Yard, 439 Caledonian Road, London N7 9BG Company limited by guarantee. Registered in England & Wales, number: 2707596 Registered charity, number: 1011220 To unsubscribe please click here Privacy Policy: www.aidsmap.com/about-us/confidentiality |